«Non intendiamo fermarci»
Tra le centinaia di migliaia di migranti che attraversano il Centroamerica, molti hanno patologie. Altri si sono ammalati durante il viaggio. Tutti vogliono proseguire e arrivare a destinazione. Lungo la strada, alcune Ong cercano di dare loro un po’ di sollievo.
«Appena siamo usciti dalla selva del Darién, tra Panama e Colombia, la polizia panamense mi ha perquisita e ha gettato le mie medicine nella spazzatura. Io li ho pregati di non farlo, ma mi hanno impedito di attraversare il confine con dei farmaci nella borsa». Rosa, 39 anni, è venezuelana e da qualche tempo assume regolarmente l’Olanzapina per curare il disturbo bipolare che le è stato diagnosticato anni fa. A giugno di quest’anno ha deciso di vendere la casa, l’auto e tutti i suoi averi, per un totale di 4.500 dollari e, insieme a suo marito e ai figli, è partita a piedi verso gli Stati Uniti, nella speranza di trovare un lavoro retribuito dignitosamente e potersi finalmente permettere le cure che non può più ricevere nel suo Paese di origine. «Una scatola di Olanzapina di tipo generico costa circa 12 dollari, mentre l’originale si aggira intorno ai 38 dollari. Il problema però è che in Venezuela guadagniamo pochi dollari al mese, che non bastano a coprire i costi dell’assistenza sanitaria, perché è già tanto se riusciamo a mangiare e in molti casi, onestamente, facciamo pure la fame». Rosa è seduta in un piccolo studio medico sul retro del «Centro de descanso temporaneo Alivio del Sufrimiento» (centro di riposo temporaneo, ndr), un ricovero per migranti gestito da una piccola fondazione di El Paraíso, città honduregna a 11 chilometri dal confine di Las Manos tra Honduras e Nicaragua. È appena stata visitata dalle dottoresse presenti nel centro e ha ricevuto un buono per recarsi alla prima farmacia e comprarsi due scatole di medicine. Sorride, perché finalmente si sente sollevata, dopo oltre 15 giorni in cui l’ansia la stava attanagliando. «Senza i miei farmaci mi sento persa, soprattutto in questi mesi di viaggio che è davvero difficile da gestire psicologicamente, perché siamo sempre a rischio di violenza da parte di bande criminali e polizia, che in tutti gli stati provano a rubarci i soldi o le quattro cose che abbiamo con noi, per non parlare delle violenze fisiche che rischiamo soprattutto noi donne. In queste condizioni sfido chiunque a rimanere sano di mente».
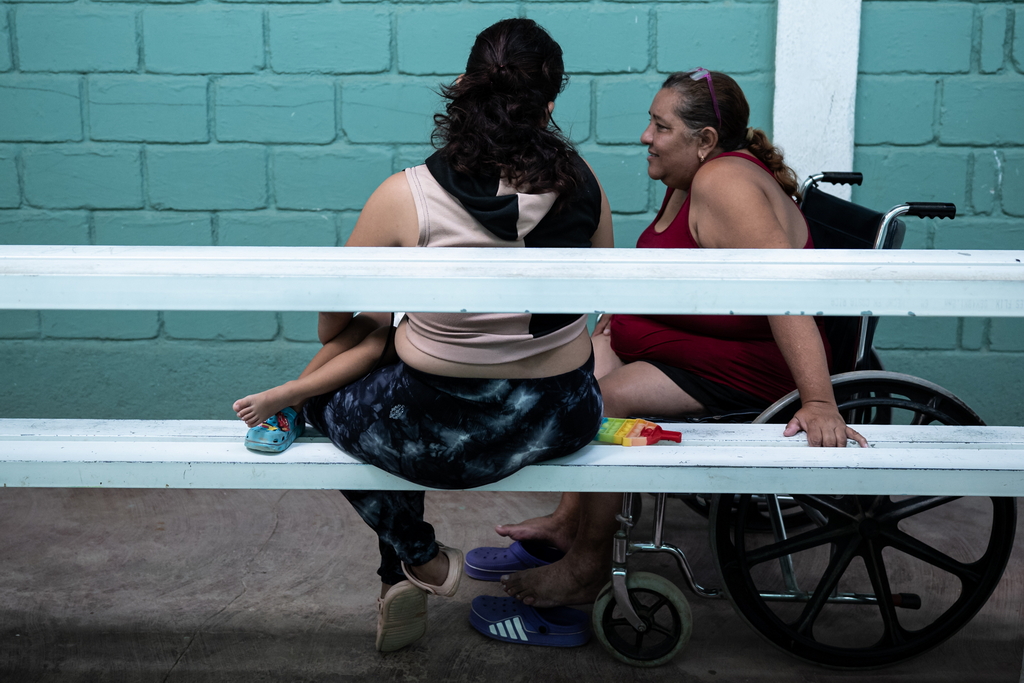
Disidratazione
Seduta su una panca poco distante c’è Kimberly. Ha 28 anni e anche lei è venezuelana. Tra le sue braccia dorme la figlia Karlys, che ha già due anni ma pesa come una bambina di poco più di un anno. Hanno appena lasciato l’ospedale della città di Danlí, a qualche chilometro di strada dal centro per migranti dove si trovano. La piccola Karlys è stata ricoverata nella struttura sanitaria per due giorni interi a causa di una forte disidratazione dovuta all’influenza intestinale che la tormentava da qualche settimana, dopo aver bevuto l’acqua malsana dei fiumi della selva del Darién, forse uno dei punti più impervi da attraversare per tutte le persone che migrano dall’America del Sud verso il centro e il Nord. La selva del Darién è letteralmente una giungla, piena di paludi e montagne scoscese dove, se non è la stessa natura a decimare la gente che osa entrarvi, sono le bande criminali della zona a fare vittime anche solo per rubare qualche dollaro in una zona geograficamente fuori da qualsiasi controllo.

Camminare è obbligatorio
Kimberly sta parlando con sua madre Criselda, seduta su una sedia a rotelle. Le sue gambe rivelano una storia di interventi chirurgici passati e di un’artrite degenerativa che le ha reso la vita difficile lungo tutto il viaggio che ha dovuto fare a piedi con il solo aiuto di un bastone. Criselda ha in mano un borsello dentro il quale ci sono i suoi ultimi risparmi che sta contando con l’attenzione di chi ha troppe necessità e un budget troppo ristretto. «Qua bisogna scegliere: o mangiamo, o viaggiamo, o mi compro una scatola di paracetamolo per sopportare il dolore alle gambe che mi distrugge da giorni», dice Criselda con la tristezza di chi sa di dover rinunciare a cibo e medicine se vuole continuare il suo viaggio.
Secondo Life Honduras, un consorzio di organizzazioni umanitarie coordinato dalla Ong internazionale Azione contro la fame, che fornisce assistenza medica e psicologica lungo la rotta migratoria che attraversa l’Honduras, ogni giorno decine di migranti in transito verso gli Stati Uniti si rivolgono al loro ambulatorio per una visita o richiedere medicine. La maggior parte si sono feriti durante il viaggio e riportano contusioni, fratture e distorsioni. Di fatto, un numero incalcolabile di persone cade nei fiumi o scivola sulle cime scoscese del Darién, oppure soffre di problemi gastrointestinali per aver bevuto l’acqua di fiume. Tuttavia, c’è anche chi decide di partire dalle proprie case già in gravi condizioni di salute. Si tratta di un dato spesso sottovalutato, ma, secondo i medici del consorzio, almeno il 5% delle persone visitate nell’anno erano affette da malattie preesistenti come cancro, diabete, problemi cardiovascolari, ernie, disabilità motorie, asma, leucemia, autismo nei bambini e problemi psichiatrici come depressione e disturbo bipolare. Si tratta di un numero considerevole, tenuto conto che solamente in Honduras transitano una media di 500mila persone all’anno, secondo i dati dell’Istituto nazionale di migrazione. Queste persone partono nonostante il dolore, per mancanza di assistenza medica gratuita nei propri Paesi di origine o perché gli stipendi sono troppo bassi per potersi permettere cure private. E chi, per esempio, ha un cancro, ma ancora la forza nelle gambe, decide di migrare nella speranza di essere accolto da parenti negli Stati Uniti che possano aiutarlo a pagare una terapia adeguata.

Bambini migranti
Tra i bambini la situazione è ancora più grave, perché durante il viaggio difficilmente riescono a fare un buon pasto e, secondo gli ultimi dati del consorzio, l’8,5% dei minori sotto i 10 anni visitati nell’ambulatorio sono a rischio di malnutrizione severa.
«Datemi un cucchiaio per favore, mia figlia non ce la fa a mangiare con la forchetta», dice una donna seduta nella grande sala del centro per migranti di El Paraíso, dove viene servita la cena. È la voce di Norel, venezuelana di 36 anni, che sta imboccando sua figlia Narcibeth, 19 anni per 32 kg di peso, nata con una paralisi cerebrale. Insieme ad altri tre figli e al suo compagno, Norel si è fatta forza e ha portato a spalle Narcibeth tra frontiere, strade, cammini terrosi e, ovviamente, attraverso la selva del Darién, dove nessuna sedia a rotelle può farsi spazio tra il fango, lagune e sentieri montagnosi. «Io sono sicura che negli Stati Uniti ci aiuteranno con la bambina. In Venezuela ci sono centri specializzati per persone disabili, ma mancano i letti, i pannolini, il cibo e spesso anche il personale e noi genitori non possiamo pagare di nostra tasca tutto questo».
Nel centro per migranti di El Paraíso, invece, Narcibeth e la sua famiglia trovano gratuitamente un po’ di tutto, dai prodotti per l’igiene, il cibo, i letti e persino una sedia a rotelle dove può essere agevolmente trasportata per qualche ora, almeno fino a quando non si rimetteranno in viaggio.
![]()
Per non perdere tempo
«Abbiamo visto migranti con il cancro che camminano trascinandosi dietro la bombola di ossigeno, ma anche in questi casi cercano di fermarsi qui il meno possibile – spiega Indira Auxiliadora Mejía Sarantes, medico di Azione contro la fame -. Se hanno le forze non passano neppure una notte nel centro per migranti. Quando li vediamo arrivare, è perché stanno davvero male e hanno bisogno urgente di medicine che spesso perdono nella selva del Darièn. In casi gravi, indirizziamo le persone all’ospedale di Danlí, ma molti migranti decidono di non farsi curare per non perdere tempo e proseguire il viaggio».
Dal 2022, l’Istituto di migrazione dell’Honduras permette ai migranti considerati irregolari di richiedere un salvacondotto gratuito di cinque giorni, tempo considerato sufficiente per attraversare il Paese e procedere verso il Guatemala. Non si tratta di una vera e propria regolarizzazione. Di fatto il salvacondotto è un pezzo di carta con il nome della persona e la data di ingresso che viene riconsegnato alla polizia quando si esce dal Paese.
Il procedimento serve ai migranti per essere visibili ed evitare di essere vittime di deportazione ed estorsione da parte della polizia, ma in fondo il vero interesse del governo della presidentessa Xiomara Castro è che le persone transitino il prima possibile e se ne vadano dal Paese senza generare disturbo alla popolazione locale. Tuttavia questa forma di «legalizzazione» parziale e temporanea non preserva le persone da violenze ed estorsioni che puntualmente avvengono su tutto il territorio honduregno.
Lo sa bene Jonathan, 45 anni, che, insieme a suo nipote e sua sorella, ha lasciato la Colombia dove viveva da circa sei anni, da quando, cioè, la crisi economica in Venezuela e un salario troppo basso lo avevano spinto a migrare in prima battuta nel Paese più vicino culturalmente e geograficamente al suo.
![]()
Soprusi ed estorsioni
«Qua tutti approfittano di noi – racconta Jonathan -. Abbiamo ottenuto il salvacondotto all’Istituto di migrazione appena entrati in Honduras dalla frontiera con il Nicaragua, ma da quel momento hanno cominciato tutti a estorcerci soldi, anche la polizia. Onestamente, non so a cosa serva questo pezzo di carta».
Jonathan e la sua famiglia sono rimasti una notte nel centro per migranti de El Paraíso per cenare e dormire in un buon letto e il giorno dopo si sono rimessi in viaggio. Hanno pagato circa 50 euro a testa per un biglietto del bus per arrivare a Ocotepeque, l’ultima città honduregna prima della frontiera con il Guatemala. Un prezzo esorbitante che un locale non accetterebbe mai di pagare. «Lo sappiamo che ci stanno facendo pagare il doppio – continua Jonathan -, ma lo fanno perché sanno che non abbiamo scelta. Ovviamente nessuno di noi vuole rimanere in Honduras, quindi o così o niente».
Il viaggio in bus di lunga percorrenza verso la frontiera del Guatemala dura circa 18 ore. Ogni giorno partono decine di bus pieni di migranti che tirano dritto senza mai fermarsi, a meno di una grave emergenza. Oppure di un probabile, quanto indesiderato, controllo da parte della polizia che, a intervalli regolari, ferma quasi tutti i bus che percorrono l’unica strada ben asfaltata che collega la frontiera del Nicaragua con il Guatemala.
Sorte che è capitata anche a Jonathan e alle altre 80 persone che viaggiavano con lui.
Di notte il bus è stato fermato da una pattuglia della polizia che ha comunicato ai passeggeri la necessità di pagare un prezzo accessorio per poter transitare lungo la strada. «Ognuno ha dato qualcosa e per fortuna si sono accontentati e ci hanno lasciati andare», spiega Jonathan.
Arrivati a Ocotepeque le cose non sono migliorate perché per fare gli ultimi circa otto chilometri necessari ad attraversare la frontiera, Jonathan e la sua famiglia hanno pagato circa 30 dollari di taxi, un prezzo che include anche la tangente che il taxista paga alla polizia di frontiera guatemalteca, per il trasporto di migranti fino terminal di Esquipulas, la prima città guatemalteca oltre il confine con l’Honduras.
«Sono senza forze – dice sconsolato Jonathan, seduto in attesa che un bus di linea guatemalteco li porti fino alla frontiera con il Messico -. Forse ho la febbre e mia sorella sta addirittura peggio di me. Però ormai siamo qui e non intendiamo fermarci. Non importa se arriverò con l’influenza o senza una gamba. Io voglio solamente arrivare il prima possibile e con l’aiuto di Dio ce la faremo, così come abbiamo fatto fino a oggi».
Simona Carnino
















