testo di Rosanna Novara Topino |
Questa pandemia ha portato morti, malati, crisi generalizzate. E non è finita. Viste le caratteristiche del virus Sars-CoV-2, è meglio infatti non illuderci: un vaccino non pare dietro l’angolo.
Come se non fosse cambiato alcunché rispetto alle grandi epidemie del passato, e nonostante i traguardi raggiunti in campo medico, dall’inizio del 2020 il mondo si trova a fare i conti con una nuova pandemia di vaste proporzioni. Si chiama Covid-19, dove «Co» sta per corona, «vi», per virus, «d» per disease (malattia) e «19» per l’anno della prima manifestazione. È causata da un ceppo di coronavirus finora sconosciuto.
Quest’ultimo è stato inizialmente indicato come 2019-nCoV in quanto identificato il 31 dicembre 2019 nei campioni di lavaggio broncoalveolare di un paziente affetto da polmonite a eziologia sconosciuta nell’ospedale Jinyintan di Wuhan, nella regione dell’Hubei, in Cina. Successivamente, è stato però rinominato Sars-CoV-2, dopo che è stata rilevata una omologia di circa il 79,5% tra la sua sequenza genetica e quella del coronavirus che, tra il 2002 e il 2003, causò la epidemia di Sars (Severe acute respiratory syndrome).
In particolare, il nuovo coronavirus è classificato nel sottogenere Betacoronavirus Sarbecoronavirus. Oltre al già citato virus della Sars, il Sars-CoV, alla stessa famiglia appartiene anche il Mers-CoV, il responsabile della Mers (Middle east respiratory syndrome), che si verificò tra il 2012 e il 2015 in Medio Oriente.
I coronavirus sono una famiglia di virus, i cui primi esemplari vennero identificati a metà degli anni ’60 del secolo scorso e alcuni di questi, gli Alphacoronavirus, possono dare i comuni raffreddori, così come anche gravi infezioni del tratto respiratorio inferiore. Tali virus, oltre all’uomo, possono infettare alcuni animali tra cui uccelli e mammiferi, e hanno come cellule bersaglio primarie le cellule endoteliali dei vasi, causando un’infiammazione vascolare sistemica, e le cellule epiteliali degli apparati respiratorio e gastrointestinale.
Il «salto di specie»
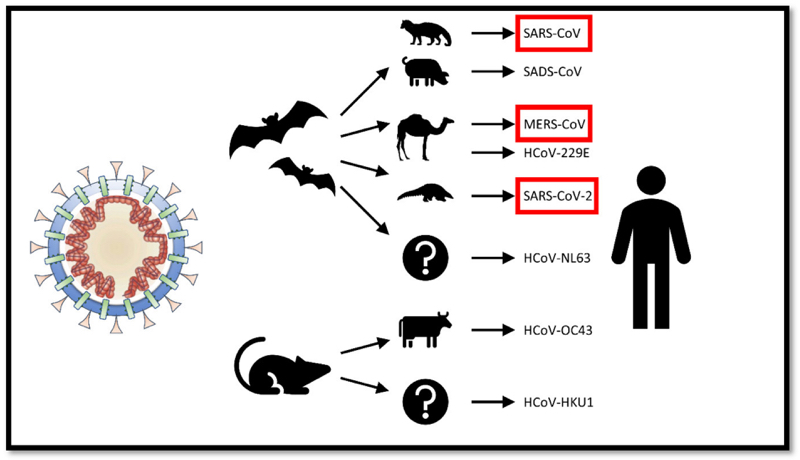
La comparsa di questo, come di altri nuovi virus patogeni per l’uomo, presenti inizialmente solo negli animali è dovuta a un fenomeno noto come «spillover» o «salto di specie». Nel caso del Sars-CoV-2 c’è un’omologia del 96,2% con un coronavirus simile a quello della Sars, presente nel pipistrello a ferro di cavallo (BatCoV RaTG13). Questa omologia ci induce a pensare che tale pipistrello sia il principale serbatoio del virus. Si tratta, quindi, di una «zoonosi». Solitamente, il passaggio di un virus all’uomo da un animale serbatoio è favorito da un ospite di amplificazione, cioè un altro animale: nel caso della Sars è stato la civetta delle palme (non è il piccolo rapace da noi conosciuto, ma lo zibetto o mustang); nel caso della Mers è stato il cammello; nel caso della febbre emorragica di Marburg sono state le scimmie verdi importate dall’Uganda per una fabbrica di vaccini a Marburg in Germania. Nel caso dell’attuale coronavirus non è ancora stato identificato l’ospite intermedio anche se sono state fatte ipotesi relative a qualche specie di serpente, al pangolino o ai cani randagi. Il salto di specie tra animali, e da questi all’uomo, è frutto di mutazioni e adattamenti virali alla specie ospite favoriti dal tipo di genoma virale, cioè l’Rna. I virus a Rna – come i coronavirus, i filovirus dell’Ebola, i paramixovirus come Hendra e Nipah (rispettivamente agenti eziologici di una grave sindrome respiratoria soprattutto equina in Australia nel ’94 e di una forma di encefalite in Malesia nel ’98) – presentano mutazioni genetiche molto più frequentemente dei virus a Dna – come, per fare qualche esempio, l’Herpes virus o il Papilloma virus o quello del vaiolo (Poxvirus) -. I virus a Rna non possiedono, infatti, un efficiente sistema enzimatico di riparazione delle mutazioni, a differenza di quelli a Dna, che risultano molto più stabili.
Questo comporta due cose: i virus come i coronavirus sono molto più capaci di adattarsi a nuovi ospiti, tra cui l’uomo, ed è molto più difficile produrre un vaccino efficace nei loro confronti, perché le mutazioni genetiche del loro Rna si traducono in variazioni degli antigeni di superficie, verso i quali sono spesso diretti gli anticorpi stimolati dai vaccini. Per produrre un vaccino efficace contro questi virus diventa pertanto necessario riuscire a individuare al loro interno qualche molecola che risulti stabile nel tempo. Questa è la difficoltà incontrata nella produzione di vaccini efficaci a lungo termine per l’Aids e l’influenza, patologie provocate anch’esse da virus a Rna frequentemente mutanti. Quindi, l’attesa di un vaccino contro l’attuale pandemia sarà lunga, soprattutto in considerazione del fatto che non esiste ancora un vaccino nemmeno per la Sars del 2003.
La tramissione del virus
Il coronavirus dell’attuale pandemia, come già quello della Sars, si trasmette da uomo a uomo in tre diversi modi:
⚫︎ per via aerea, per mezzo di gocce di saliva (Flügge’s droplets) e dell’aerosol delle secrezioni delle vie aeree superiori, soprattutto in caso di tosse o starnuto, ma anche durante una conversazione tra persone vicine meno di 1,8 metri, che viene perciò indicata come distanza minima di sicurezza;
⚫︎ per contatto diretto ravvicinato, cioè con la stretta di mano, toccandosi successivamente occhi, naso e bocca con le mani; c’è, inoltre, la possibilità di contagiarsi toccando oggetti contaminati, che possono risultare tali fino a 48 ore nel caso dell’acciaio e 72 nel caso della plastica; secondo uno studio dell’Istituto superiore di sanità, la sopravvivenza del virus nell’ambiente dipende dalla temperatura e sarebbe di circa un giorno a 37°C, mentre potrebbe arrivare ad una settimana a 22°C;
⚫︎ per via oro-fecale; nei pazienti cinesi, una ricerca ha dimostrato una maggiore positività nei tamponi anali, rispetto a quelli orali in una fase tardiva dell’infezione, quindi si può pensare anche a questa via d’infezione; il virus, del resto, è stato trovato nelle fogne di Roma, Milano e Parigi.
Finora è stata esclusa la via di trasmissione materno-fetale e si pensa che i neonati positivi al virus, nati da madri positive, lo siano diventati solo dopo la nascita, per contatto diretto con la madre.
È stata recentemente rilevata la presenza del virus nel liquido lacrimale, del resto uno dei sintomi della Covid-19 è la presenza di congiuntivite, quindi questa potrebbe essere una fonte d’infezione.
Si pensa che il periodo d’incubazione sia variabile tra 2 e 14 giorni, con una media di 5 giorni. Le persone positive possono già trasmettere il virus nel periodo di incubazione, in assenza di sintomi.
I sintomi dell’infezione
Per quanto riguarda le manifestazioni dell’infezione, si va da quelle meno gravi, che indicano un interessamento delle alte vie respiratorie (febbre, tosse, cefalea, mal di gola, raffreddore, difficoltà respiratorie, perdita del gusto e dell’olfatto, diarrea, malessere generale per un breve periodo di tempo), a quelle più gravi, con interessamento delle basse vie respiratorie (come polmonite o broncopolmonite, sindrome respiratoria acuta grave, insufficienza renale, meningoencefalite, problematiche cardiovascolari, tromboembolia generalizzata e polmonare in particolare, ictus, a seguito di alterazioni nella coagulazione del sangue come conseguenza di una eccessiva risposta infiammatoria da parte dell’organismo indotta dal virus, e infine morte).
Secondo le osservazioni condotte finora, l’80% circa della popolazione colpita dal virus risulta asintomatica o paucisintomatica (cioè senza o con pochi sintomi), mentre il 15% presenta una più grave sintomatologia con necessità di cure intensive con somministrazione di ossigeno e il 5% raggiunge uno stadio critico, che comporta la ventilazione polmonare. Va detto che molte delle persone risultate positive ma asintomatiche al momento del test, hanno successivamente sviluppato i sintomi della malattia.
Il tasso di letalità
Per quanto riguarda il tasso di letalità, è molto difficile dare un valore attendibile in corso di pandemia in quanto, finché non sarà terminata, non si può conoscere il totale delle morti causate dal virus. I numeri attualmente oscillano tra il 2 e il 5,7% dei positivi. Una delle principali difficoltà risiede nel fatto che molte morti per coronavirus non sono state finora prese in considerazione, perché avvenute in residenze per anziani (le cosiddette Rsa) dove ai pazienti non è stato fatto il tampone per accertare la positività al virus, nonostante i sintomi, a differenza delle persone ricoverate in strutture ospedaliere. Anche in quest’ultime peraltro si sono riscontrate delle morti di persone non testate per il coronavirus, ma con sintomatologia compatibile. Ciò di cui ci si sta rendendo conto, tardivamente purtroppo e in seguito a diverse indagini in corso da parte della magistratura italiana, è che la metà delle morti sono avvenute nelle case di riposo (fenomeno riscontrato anche nel resto d’Europa) e, secondo l’Istat, il numero dei decessi nei mesi di marzo e aprile in Italia sarebbe superiore di 10mila unità rispetto ai dati diffusi dalla Protezione civile, che al 14 maggio 2020 si attestano a 31.368 unità.
Facendo un paragone con la Sars e la Mers, sembrerebbe che la Covid-19 sia più infettiva, ma meno letale, dal momento che la Sars ebbe un tasso di letalità del 9,6% e la Mers del 34,4%.
Rosanna Novara Topino
(fine prima parte)

Dove, cosa, perché
La pandemia da Covid-19 causata dal virus Sars-CoV-2 si è manifestata per la prima volta in Cina, probabilmente nel mese di novembre 2019, diffondendosi poi in quasi tutti i paesi del mondo. In Italia, dopo due mesi in cui soprattutto le regioni del Nord sono state duramente colpite, si contano a decine di migliaia i morti e i malati. Da maggio si sta faticosamente passando da una prima fase di chiusura generalizzata, il cosiddetto «lockdown», ad una seconda fase di graduale ripresa delle attività. Tuttavia, non ci siamo ancora lasciati alle spalle la possibilità di contagio e gli ospedali sono ancora pieni. Ne scrivo in questo e in due successivi articoli, cercando di descrivere le principali caratteristiche del nuovo coronavirus responsabile di questo dramma.
(R.N.T.(
Nome e caratteristiche
Esterno e interno dei coronavirus
Si chiamano coronavirus per via del loro aspetto. Si tratta infatti di particelle sferiche sormontate da una specie di corona formata dall’insieme di proteine superficiali a forma di spuntone, o spike, come vengono chiamate. In realtà, ogni spuntone è un trimero formato da tre glicoproteine S, che si legano specificamente al recettore Ace2 (Angiotensin converting enzyme 2) presente sulle cellule endoteliali dei vasi sanguigni dei polmoni, dei reni, dell’intestino, del cuore e di altri organi, tra cui l’encefalo, l’esofago e il fegato. Il virus presenta un rivestimento o envelope, costituito da una membrana ereditata dalla cellula ospite dopo averla infettata. Oltre alla proteina spike, che fuoriesce dal rivestimento e forma la corona, il virus presenta la proteina M, che attraversa il rivestimento ed interagisce all’interno del virione con il complesso Rna-proteina. C’è poi il dimero emoagglutinina-esterasi (He), sempre nel rivestimento virale e con una importante funzione nel rilascio del virus all’interno della cellula ospite. Un’altra proteina virale, la E, aiuta la glicoproteina S, e perciò il virus, a legarsi al recettore Ace2 della cellula bersaglio. All’interno del virus si trova il suo genoma costituito da un singolo filamento di Rna a polarità positiva, delle dimensioni comprese tra 27 e 32 kb (chilobase), tra i più grandi conosciuti, che codifica per sette proteine virali ed è associato alla proteina N, la quale ne aumenta la stabilità. Il coronavirus possiede, inoltre, un enzima responsabile della sua moltiplicazione, la polimerasi nsp 12, contro la quale sembra funzionare il «Remdesivir», un farmaco antivirale nato per la cura dell’Ebola.
(R.N.T.)
I serbatoi dei virus zoonotici
Non è colpa di un pipistrello
I pipistrelli o chirotteri, che peraltro sono utilissimi al genere umano come insettivori (soprattutto nel contenimento della malaria, cibandosi in primis di zanzare), come impollinatori e per il loro guano altamente fertilizzante, purtroppo sono il principale serbatoio di virus, seguiti da primati e roditori. Essi sono presenti sulla Terra da molto prima dell’uomo. Comparvero più o meno tra 65 e 55 milioni di anni fa, quando i virus erano già presenti, mentre i primi ominidi si staccarono dalla linea evolutiva del gorilla solo 8 milioni di anni fa e 5 da quella dello scimpanzé, quindi i pipistrelli hanno avuto molto più tempo per adattarsi ai virus. Questo li ha portati a una sorta di tolleranza immunitaria, una specie di permeabilità virale. Oltretutto sono animali molto sociali (nello stesso sito possono esserci milioni di individui), rappresentano circa un quarto di tutti i mammiferi, con 1.116 specie conosciute, e sono caratterizzati dal volo, che consente loro di portare e contrarre virus su aree molto estese. I virus zoonotici portati dai pipistrelli sono maggiormente diffusi in alcune regioni asiatiche e nell’America centro-meridionale, mentre quelli portati dai primati sono tipici dell’America centrale, dell’Africa e del Sud-est asiatico e quelli trasmessi dai roditori sono principalmente distribuiti in certe aree dell’America del Nord e del Sud e dell’Africa centrale.
(R.N.T.)